شیوه های گوناگون برای معالجه بیماران مبتلا به CAD وجود دارد (مثل بکارگیری دارو درمانی ، آنژیوپلاستی عروق کرونری، بایپس شریان کرونری) این شیوه ها تنها برای برخی از بیماران مبتلا به CAD تاثیرگذار است. بکاربردن دستگاه EECP یک شیوه درمان جدید و مناسب می باشد که دارویی نیست و غیر تهاجمی است.
حدود نیم قرن پیش Kantrowit تئوری تقویت دیاستولیک را به عنوان هدف بهبودی جریان خون کرونری مطرح کرد و Birtwell نیز نشان داد فشار خارجی می تواند موجب افزایش جریان خون کولترال های کرونر را در مدل های تجربی حیوانی ایجاد نماید. امروزه EECP یک روش غیر تهاجمی جهت بیمارانی است که مبتلا به آنژین صدری مقاوم به درمان های طبی (افراد مبتلا به نارسایی قلب) در انفارکتوس میوکارد و یا قبلاً مبتلا به شوک کاردیوژنیک بوده اند و هنوز از علائم آن رنج می برند.
بین سال های ۱۹۵۰ تا ۱۹۶۰ اولین بار جهت بهبود عملکرد بطن چپ از تئوری تقویت دیاستولیک استفاده شد. در این روش مقداری از خون برگشتی از قلب را از طریق شریان فمورال بر می داشتند و سپس درز زمان دیاستول این میزان خون با فشار بیشتری به قلب برگردانده می شده که هم موجب افزایش پرفیوژن کرونر شده و هم برونده قلب افزایش می یافت. به علت عوارض جانبی زیادی که در این روش وجود داشت این روش محدود شد. نتیجه این تحقیقات منجر به نظریه IABP شد که در این روش از طریق یک بالون که قابلیت باد شدن و خالی شدن را داشت تقویت دیاستول صورت گرفت.

هدف اولیه در این روش کاهش نیاز میوکارد به اکسیژن بود به هر حال این روش با تمام مزیت هایی که داشت یک روش تهاجمی بود که عوارض زیادی داشت. بعد از آن در سال ۱۹۷۰ بود که یک وسیله خارجی هیدرولیک جهت اعمال فشار بر روی خون برگشتی به قلب تعبیه شد و این وضعیت در کشور چین روز به روز افزایش یافت.
مکانیسم اثر EECP
با ایجاد تغییرات همودینامیک تقاضای O2 میوکارد کاهش یافته و با افزایش فشار داخل میوکارد موجب باز شدن کولترال های عروقی می شود. بیماران مبتلا به تنگی عروق کرونر پس از EECP به دلیل بهبود پرفیوژن میوکارد و کاهش بار قلبی تحمل ورزشی بهتری پیدا می کنند. پرفیوژن عروق کرونر با استفاده از EECP در فاز استراحت و ورزش بهبود می یابد. EECP بر روی فاکتورهای آنژیوژنیس تأثیر داشته و ۶۶% بر روی فاکتور رشد انسانی و فیبروپلاست ها و ۳۳% افزایش رشد فاکتورهای اندوتلیال عروقی را به دنبال داشته است.
طبق تحقیقی که بر روی بیماران مراجعه کننده جهت EECP توسط دکتر PEDER BAGGER در بیمارستان LIGTON لندن که از نوامبر ۲۰۰۳ تا مِی ۲۰۰۴ صورت گرفت و نتیجه این تحقیق به صورت یک ژورنال در اختیار همگان گذاشته شد ، اثر ECP در بیماران با آنژین صدری مقاوم موجب حذف یا کاهش مصرف نیترات ها در این بیماران شده است و بهبود کیفیت در زندگی این بیماران دیده می شود.
وقتی که فشار بطن چپ به سرعت بالا می رود و موجب انقباض میوکارد می شود ، دریچه آئورت باز می شود و بطن خون را به داخل آئورت پمپ می کند. هم میزان کار قلب و هم میزان نیاز به اکسیژن به طور مستقیم به فشار آئورت بستگی دارد. پمپاژ سریع خون از بطن چپ به داخل آئورت موجب انقباض دیواره الاستیک آئورت و اوج اثر سیستول می شود. وقتی که فشار بطن چپ کمتر از فشار آئورت می شود ، دریچه های آئورت بسته می شود. اگر ماهیچه قلب از اکسیژن برای چند لحظه محروم شود ، توانایی پمپاژ قلب کاهش می یابد که نتیجه آن آسیب به قلب است. به عنوان یک مکانیسم حفاظتی ، قلب توان تنظیم فشار خود را به صورت auto regulation دارد که به قلب اجازه می دهد که جریان خون را به صورت بزرگی عروق خون یا از طریق کاهش جریان خون به وسیله تنگی عروق خونی افزایش دهد.
به هرحال قلب تا حد معینی می تواند به وسیله auto regulation جریان خون را افزایش دهد ، پس از این به یک وسیله کمک مکانیکی جهت تأمین اکسیژن نیاز دارد ؛ ECP این کمک را برای قلب و ماهیچه های قلب از طریق diastolic augmentation فراهم می کند. ضربات متقابل موجب افزایش فشار آئورت می شود که باعث افزایش پرفیوژن در قلب به صورت سیستمیک می شود در نتیجه از چند جهت می تواند مفید باشد.
افزایش پرفیوژن در قلب در زمان دیاستول
• پرفیوژن محیطی بهتر می شود
• کاهش افترلود و یا مقاومت عروقی در مقابل پمپاژ خون
• میزان تقاضای اکسیژن را کم می کند
• ترکیب دو عامل افزایش خون کرونر و کاهش افترلود عملکرد قلب را بهبود می بخشد
اثرات مفید:
• افزایش تحمل ورزش ، کاهش مصرف نیترات ها ، افزایش کیفیت زندگی
• افزایش جریان خون اندام ها
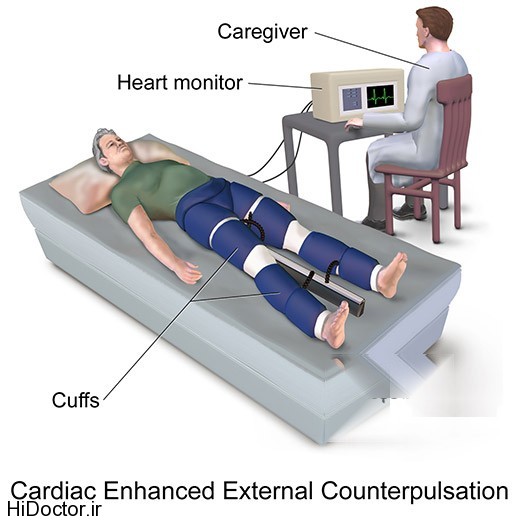
موارد منع استفاده:
• DVT
• نارسایی آئورت
• افزایش فشار خون کنترل نشده
• خونریزی
• ترومبوفلبیت
• در طی دو هفته اخیر عمل کتتریزاسیون صورت گرفته است
• انوریسم
• حاملگی
عوارض جانبی:
• درد ساق پا
• ساییدگی پوست
• تاول زدگی
• پاراستزی
• ادم
پروتکل درمانی جهت بیماران با آنژین صدری:
اساس درمان براساس ۳۵ جلسه یک ساعته یا دو ساعته برنامه ریزی شده است. که بین ۵ تا ۷ روز در هفته صورت می گیرد. بعضی مراکز جهت بهتر گذراندن وقت بیماران از تلویزیون استفاده می کنند.
ECP توسط افراد متخصص تحت نظر مستقیم پزشک انجام شود. قبل از درمان یا ارجاع ، یک تاریخچه پزشکی کامل از بیمار گرفته شود
لیست داروهایی که باید به آن توجه شود:
• دیورتیک ها بعد از درمان داده شود. (پایان هر جلسه)
• بتابلاکرها تا زمانی که ضربان قلب را به حد بسیار پایین نیاورده اند ، می توانند استفاده شوند. (ضربان کمتر از ۴۰ نباشد.)
• در بیمارانی که کومادین مصرف می کنند PT کمتر از ۲۰ و INR کمتر از ۳ نباشد.
• اگر فشار خون بیمار از ۱۱۰/۱۸۰ بالاتر است داروهای ضد فشار خون استفاده شود و نیز یک نوار ۱۲ لید از بیمار گرفته شود.
• بیمار اخیراً یک اکوکاردیوگرافی انجام داده باشد و EF آن بالای ۳۰% باشد و بیماری دریچه ای آئورت نداشته باشد.
• SPO2 بالای ۹۰% باشد.
• قطعه ST در حالت نرمال باشد.
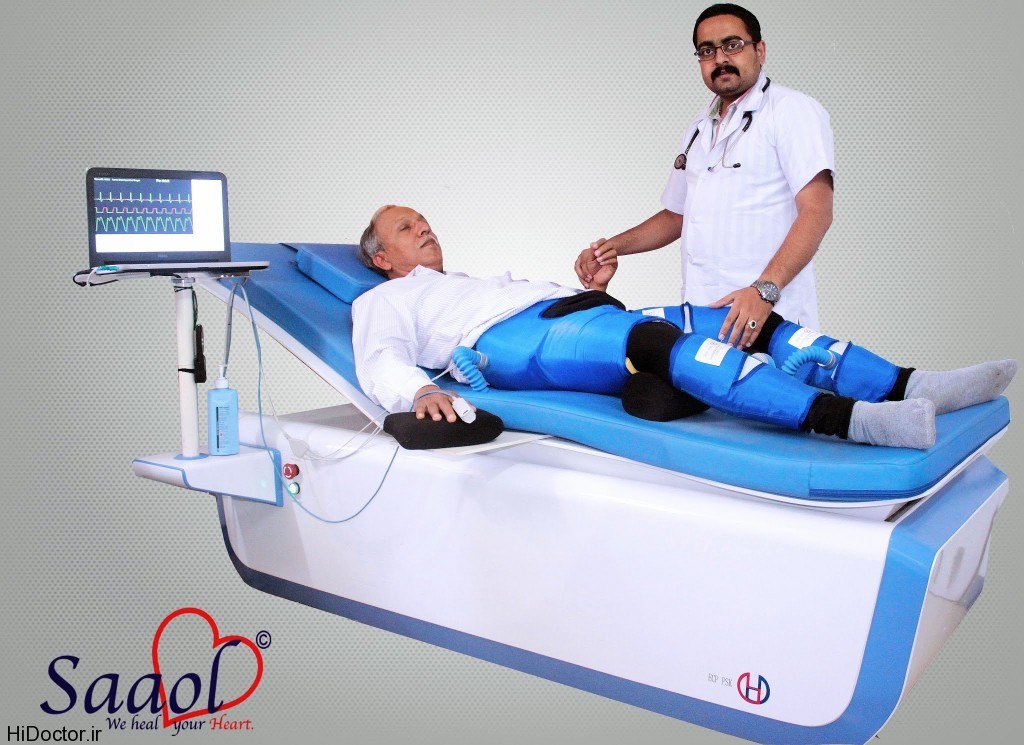
روش کار
با پر شدن کاف فشاری بر روی عضلات رانی در زمان دیاستول و خالی شدن سریع کاف در اوایل سیستول موجب افزایش فشار خون در دیاستول و تقویت فشار دیاستولی می شود و تقویت دیاستولیک موجب افزایش فشار پرفیوژن دیاستولیک و کاهش افترلود را به دنبال دارد و کاهش افترلود موجب افزایش بازگشت وریدی و افزایش برونده قلبی می شود و در زمان سیستول با کاهش مقاومت عروق محیطی ، برون ده قلب افزایش می یابد.
تفسیر نمودارها
با مشاهده موج P دوره سیستول آغاز می شود و موج R نشان دهنده سیستول بطنی است. با مشاهده سیگنال های ECG می توان فشار داخل حفره ای را نشان داد. EECP با سه جفت کاف قابل باد شدن که دور اندام های تحتانی پیچیده می شود ، در طی دیاستول از قسمت پایین به طرف بالا به طور متناوب باد می شود. یک میکروپروسسور جهت خواندن ECG بر روی برد الکترونیکی تعبیه شده است که به طور مرتب باز و بسته شدن دریچه های هوا را در زمان مناسب (موج R به عنوان TRIGER زمان خالی و پر شدن) کنترل می کند. اما می دانیم که انقباضات مکانیکی که در قلب صورت می گیرد ، زودتر از ثبت ECG صورت می گیرد. یعنی در انقباضات دهلیزی فشار داخل دهلیز افزایش می یابد سپس خون به بطن پمپ شده و فشار داخل بطن افزایش می یابد. انقباض بطنی در اوج قله QRS اتفاق می افتد. این دوره مربوط به باز شدن تا بسته شدن دریچه های نیمه هلالی است. در این زمان نمودار به صورت یک notch کوچک که بعد از آن اُفت فشار دیده می شود که dicrotic notch خوانده می شود. مدت زمان بین انقباض بطنی و باز شدن دریچه آئورت PEP خوانده می شود که دوره ای است مربوط به قبل از پمپ شدن خون به داخل آئورت. از زمان موج R تا پایان موج T را pwtt می خوانند که شامل باز شدن زمان دریچه آئورت و انتقال خون به سرخرگ های محیطی است.
داروها و تغییرات همودینامیکی می توانند بر روی این نمودارها اثر بگذارند. بنابراین قابل اعتمادترین راه جهت محاسبه مدت زمان دیاستول و سیستول سیگنال های الکتریکی قلب است که البته با تعداد ضربانات در دقیقه تغییر می یابد.
در هر دو حالت تغییرات همودینامیکی را که بر روی سیستول و دیاستول اثر می گذارند ، به صورت کسر تخمینی در نظر می گیرند که به صورت D/S بر روی صفحه اسکرین دستگاه دیده می شود. در قسمت Peak D/A این نسبت بر اساس محاسبه میزان انتگرال سطح زیر منحنی به دست می آید. به هر حال نسبت دیاستول باید تقریباً ۱/۲ تا ۱/۵ برابر سیستول باشد تا میزان فشارهای اعمال شده توسط دستگاه بتوانند اثرات لازم را نشان دهند.
بررسی عملکرد EECP بر روی ۲۵ بیمار مراجعه کننده به بیمارستان کوثر در سال ۸۶ – ۸۵
در این بررسی چندین سؤال مطرح شد:
۱- چند درصد از بیماران مراجعه کننده جهت انجام EECP پاسخ مناسب به این درمان دادند؟
۲- علت عدم پاسخ بعضی از بیماران به EECP چیست؟ آیا انتخاب مناسب از طرف پزشک صورت نگرفته است و یا وضعیت فیزیولوژیکی و همودینامیکی آن ها متفاوت بوده و یا مربوط به عوامل اپراتور و دستگاه است؟
۳- اثرات پایدار EECP تا چه زمانی باقی می ماند؟
۴- علت کاهش دردهای قفسه سینه در بیماران با جواب EECP مثبت به علت کدام پدیده است افزایش کولترال ها و یا افزایش برونده قلبی؟
۵- آیا جهت اثبات افزایش کولترال ها نیاز به آنژیوگرافی قبل و بعد از انجام EECP خواهد بود؟
۶- تغییرات قطعه ST قبل و بعد از EECP چگونه خواهد بود؟
۷- وضعیت روحی و روانی بیماران بعد از انجام EECP چگونه خواهد بود؟
به علت مشکلات فراوانی که در امکان دستیابی به همه سؤالات وجود دارد ، تقریباً به نیمی از سؤالات نمی توان پاسخ داد. به طور مثال انجام آنژیو گرافی قبل و بعد از EECP هم از لحاظ بیمار و هم از لحاظ بیمارستان هزینه بردار خواهد بود و یا این که دستیابی به تغییرات قدرت انقباض قلب که از طریق اکوکاردیوگرافی قبل از EECP انجام می شد ، جهت مقایسه با تغییرات آن نیاز به بررسی بعد از EECP نیز است که اغلب توسط پزشک یا توسط بیمار انجام نمی گیرد. با توجه به این عوامل آنچه در این بررسی مسلم می شود حدود ۶۱% از بیماران از مزایای EECP بهره مند شدند. بیشترین آمار این درصد مربوط به بیمارانی بود که قبلاً تحت عمل CABG قرار گرفته بودند.
۳۰% افرادی که به EECP جواب ندادند افراد CMP و CHF و ۹ درصد دیگر Known Case IHD بودند که با توجه به این که افزایش مناسب فعالیت در آن ها دیده شد اما دردهای قفسه سینه در آن ها کاهش نیافت.
با بررسی که بر روی سن ، جنس ، عوامل خطرساز ، داروهای مصرفی ، سابقه پزشکی که بر روی این بیماران صورت گرفت ، اکثر این افراد دارای FE پایین تری نسبت به بقیه بوده اند. البته در بین افراد به طور نادر با EF، ۶۰% هم دیده شد. با توجه به تحقیقاتی که در این مورد صورت گرفت به نظر می آید این افراد به دوره های بیشتری از EECP نیاز دارند.
جهت دستیابی به پاسخ تغییرات ECG هیچ گونه تغییری در ECG قبل و بعد از ECP بیماران روی نداد و با این که معمولاً پایین افتادگی قطعه ST همچنان وجود داشت اما سطح فعالیت به طور قابل ملاحظه ای افزایش یافته بود.
از لحاظ بررسی وضعیت روحی و روانی حدود ۸۵ درصد از بیماران از این روش درمانی راضی بودند.
هدف از این بررسی افزایش کیفیت EECP و همراه بودن این روش درمانی با تحقیق و مطالعه است.
از ریاست محترم بیمارستان کوثر جناب استاد دکتر تنابنده که همیشه در همه جا راه گشای حل مشکلات ما در بسیاری از زمینه های عملی بودند تقاضا داریم در این زمینه راهنمایی لازم را مبذول دارند و ما را در دستیابی به این هدف کمک نمایند.
منبع-bmecenter